Millised on erinevat tüüpi COVID-19 vaktsiinid?
allikas: WHO
Koroonaviiruse globaalne pandeemia on endaga kaasa toonud vaktsiinide rekordkiirusel arendamise. 2020. aasta lõpus oli arenduses üle 200 vaktsiinikandidaadi, millest vähemalt 52 olid potentsiaalsed kandidaadid ka inimkatsete jaoks.
Vaktsiinikandidaate hinnatakse ja katsetatakse teaduslaborites enne, kui need tunnistatakse efektiivseks ja kasutamiseks ohutuks. Iga 100 vaktsiini kohta jõuab inimkatsetuste faasi 7 ning vaid iga viies läbib edukalt inimkatsed. Suur arv arenduses olevaid vaktsiine tähendab ka rohkem toimivaid ja inimesele ohutuid vaktsiine.
Vaktsiine on erinevaid tüüpe:
- Inaktiveeritud vaktsiin – sel lähenemisel kasutatakse vaktsiinis haigust põhjustava viiruse või bakteri (või sellele väga sarnase) inaktiveeritud vormi (s.t. see vaktsiin ei sisalda elusaid haigustekitajaid). Seda lähenemist kasutatakse näiteks gripi ja lastehalvatuse vaktsiini tegemisel.
- Nõrgestatud elusvaktsiin – vaktsiinis kasutatakse elusat, kuid nõrgestatud versiooni viirusest. Tehnoloogiat on kasutatud näiteks leetrite, mumpsi, punetiste ning tuulerõugete vaktsiinis. Vaktsiinid ei pruugi sobida kasutamiseks immuunpuudulikkusega inimestel.
- Viirusvektoril põhinev vaktsiin – meetodiga viiakse rakkudesse inimesele ohutu viirusvektori (viiruse geneetilise materjali) abil valke, mis kutsuvad esile immuunreaktsiooni ilma haigust põhjustamata. Vaktsiinis kasutatav viirusvektor toimib ohutu transportimise platvormina. Sellist tehnoloogiat kasutatakse näiteks Ebola vaktsiinis.
- Viiruse alaühiku kasutamine vaktsiinis – vaktsiinis kasutatakse viiruse spetsiifilist alaühikut, mille inimese immuunsüsteem ära tunneb. Kasutatavaks alaühikuks võib olla viiruse ehituses olev valk või suhkrumolekul. Meetodit kasutatakse näiteks läkaköha, teetanuse ja difteeria vaktsiinis.
- Geneetiline lähenemine – vaktsiinis kasutatakse nukleiinhappe lõiku, mis annab organismile edasi info, mille alusel kodeeritakse kindel valk. Vaktsiin lähtub rakkudes toimivast põhimõttest, mille alusel DNA muudetakse informatsiooniRNA-ks (ing k. messenger RNA) ehk mRNA-ks ning mille põhjal luuakse organismi normaalseks toimimiseks vajalik valk. Nukleiinhappe abil viiakse rakkudesse kindlad juhised, mille põhjal hakkab organism tootma kindlat valku, mis aktiveerib immuunsüsteemi. Kasutatavaks nukleiinhappeks võib olla DNA või mRNA.
Koroonaviiruse vaktsineerimise eesmärgid
allikas: Haridustöötajate infotund
COVID-19 on uus viirus, mille vastu puuduvad inimestel antikehad. 95-99% haigusjuhtudest on kerged või keskmise raskusega ning 1-5% rasked. Raskelt põevad haigust suurema tõenäosusega üle 70-aastased, lisaks võib haigus neile suurema tõenäosusega tekitada püsivaid tervisekahjustusi. Siiski ei ole keegi kaitstud viirushaiguse raske vormi eest.
COVID-19 vaktsineerimise eesmärk on ennekõike raske haiguse vältimine. Vaktsineerimisega vähenevad haiguse tõsised mõjud ning haiglate koormus. Kõigi registreeritud vaktsiinide efektiivsus on raske COVID-19 infektsiooni vältimisel väga hea (tabel 1) ning nende kasutamise järgselt tekivad organismis kõrges kontsentratsioonis antikehad sõltumata vanusest.
COVID-19 haiguse põdemise tulemusel tekivad antikehad üle 90% inimestel ja need püsivad organismis 6-8 kuud (ka Eestis tehtud uuringu põhjal), mistõttu võib vaktsineerimist edasi lükata ajani, mis haiguse põdemisest on möödas kuus kuud. Igal juhul tuleb aga jälgida nakkuse vältimise reegleid (nt kasutada isikukaitsevahendeid) ka siis, kui oled haiguse läbi põdenud või vaktsineeritud. Veel ei ole teada, mil määral vaktsineeritud inimesed kannavad viirust edasi ja teistele levitavad.
Tabel 1. Vaktsiinide võrdlused
| AstraZeneca/Oxford | Moderna | Pfizer/BioNTech | |
| Efektiivsus COVID-19 kerge ja keskmise raskusega vormi vältimisel | 60% | 94% | 95% |
| Efektiivsus raske kuluga COVID-19 vältimisel | 100% | 100% | 75% |
| Efektiivsus üle 65- aastastel isikutel | vähe andmeid | umbes 60% | 94,7% |
| Antikehade püsimine organismis üle 100 päeva | jah | jah | jah |
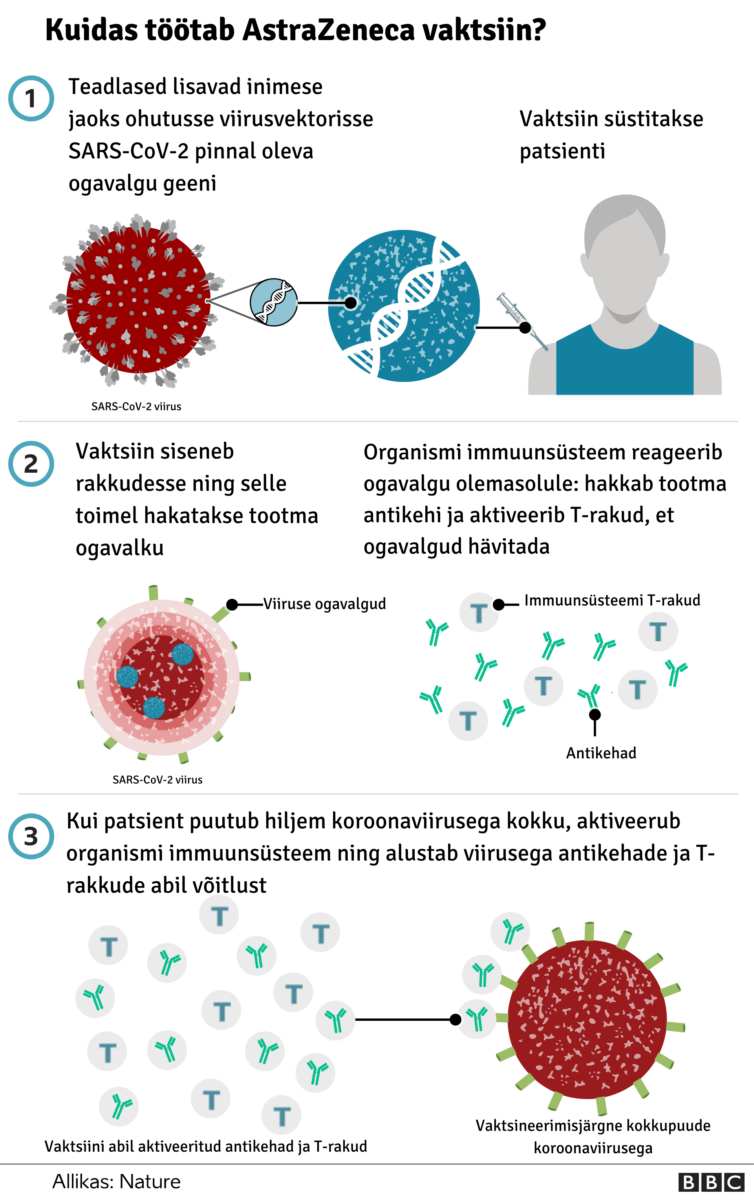
Kuidas töötab AstraZeneca vaktsiin?
AstraZeneca vaktsiin valmistab organismi end COVID-19 vastu kaitsma. Vaktsiin põhineb vektorvaktsiinil, mis olemuslikult on olnud kasutusel juba 1990. aastast (sama põhimõtte alusel töötavad ka entsefaliidi ja Ebola vaktsiin).
Vaktsiinis kasutatakse teist, inimese jaoks ohutut viirust, mida on muudetud nii, et selles on SARS-CoV-2 ogavalgu tegemiseks vajalik geen. Ogavalk on viiruse pinnal olev molekul, mis aitab viirusel siseneda inimese keharakkudesse.
Vaktsiini kaudu rakkudesse viidav geen võimaldab selle põhjal toota SARS-CoV-2 ogavalku, mille tunneb ära inimese immuunsüsteem. Immuunsüsteem hakkab tootma antikehi ja spetsiifilisi T-rakke, mis suudavad hilisemal kokkupuutel viirusega selle hävitada.
Rohkem infot ja küsimusi AstraZeneca vaktsiini kohta Ravimiameti kodulehelt ja Sotsiaalministeeriumi ajaveebist.
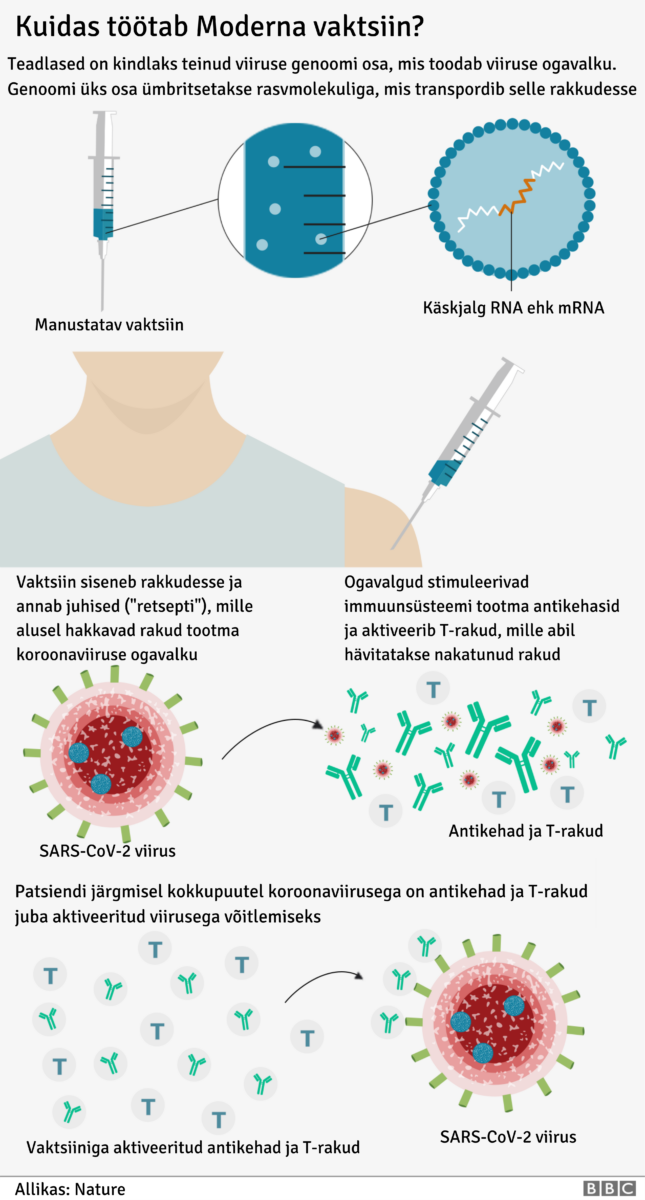
Kuidas töötavad Pfizer/BioNTech ja Moderna vaktsiinid?
Moderna vaktsiin stimuleerib keha loomulikku immuunsüsteemi. Vaktsiin töötab geneetilise põhimõtte alusel, kus organismi viiakse informatsiooni-RNA ehk mRNA. mRNA abil viiakse rakkudesse juhised viiruse ogavalgu tootmiseks. Inimese organism reageerib ogavalgule, aktiveerides immuunsüsteemi antikehade tootmise. Immuunsüsteem aitab viirusega kokkupuutel sellega võidelda ja kaitsta COVID-19 haiguse eest. Vaktsiinide ja teiste ravimite kohta saab lähemalt lugeda Ravimiameti kodulehelt.
Vaktsiinide arendamine
Vaktsiinid sisaldavad endas haigust põhjustava patogeeni nõrgestatud või inaktiveeritud vormi või selle patogeeni väikest osa või infot selle osa tegemiseks. Vaktsiini lisatakse ka koostisosad, mis tagavad selle turvalisuse ja efektiivsuse. Igal vaktsiinil on kindel eesmärk ning nende kasutusele võtmiseks peavad kõik komponendid läbima mitmesugused testid, et tõendada nende ohutust. Vaktsiinide spetsiifilised komponendid tagavad toime kindla haigustekitajate suhtes, kuid vaktsiinide põhilised koostisained on olnud kasutuses juba aastakümneid.
Vaktsiinide põhikomponendid on:
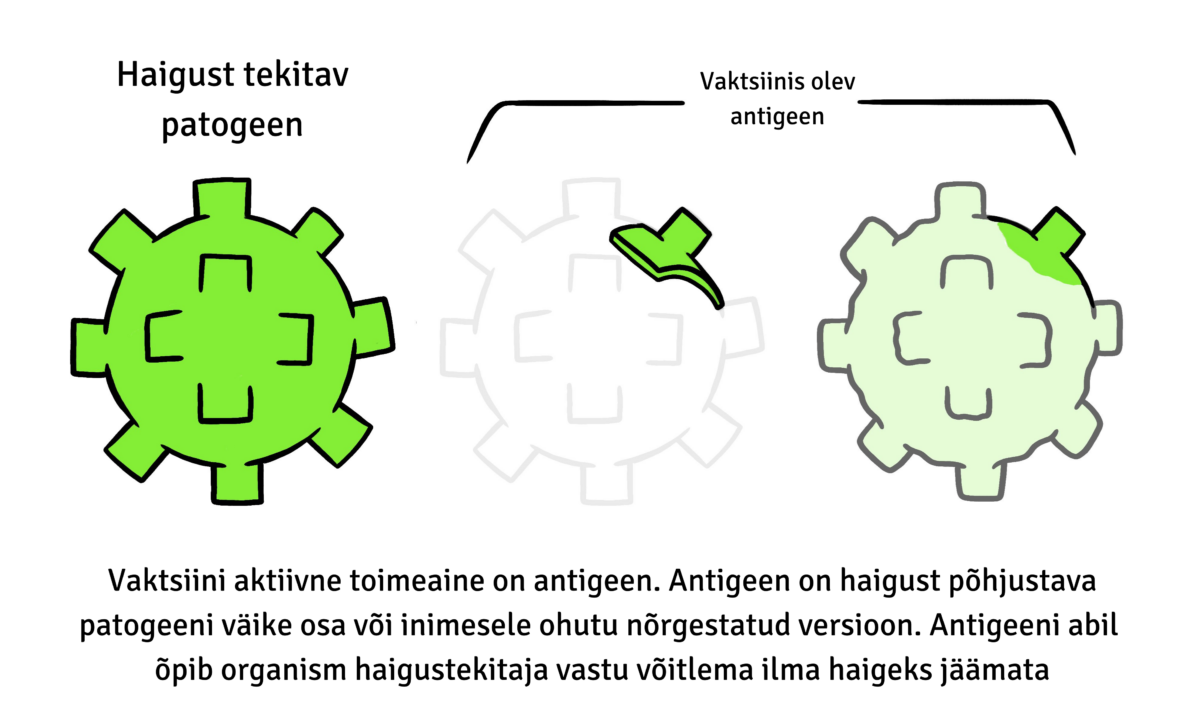
- antigeen – kõik vaktsiinid sisaldavad endas aktiivset komponenti ehk antigeeni, mis loob organismis immuunvastuse. Selleks võib olla ka juhis, mille abil luuakse aktiivne komponent organismis. Antigeen võib olla nõrgestatud või inaktiveeritud patogeen või selle väike osa, näiteks valk või suhkrumolekul.
- säilitusained – on vajalikud selleks, et vaktsiin ei rikneks viaali avamisel juhul, kui ühes viaalis olevat kogust kasutatakse rohkem kui ühe inimese vaktsineerimiseks. Mõned vaktsiinid ei sisalda säilitusaineid, kuna neid kasutatakse ühe doosi suurustes viaalides. Enimlevinud säilitusaine on 2-fenoksüetanool, mida on kasutatud erinevates vaktsiinides ja teistes toodetes aastaid. Inimese organismi jaoks on nende toksilisus väga väike.
- stabilisaatorid – hoiavad ära keemiliste reaktsioonide tekke, et vaktsiini komponendid viaalis omavahel kokku ei kleepuks. Stabilisaatorid võivad olla suhkrumolekulid, aminohapped, želatiin ja valgud.
- pindaktiivsed ained – tagavad, et vaktsiinis olevad komponendid püsiksid segatuna. Hoiavad ära vedelate komponentide settimise ja klompide moodustumise. Pindaktiivseid ained kasutatakse muuhulgas ka erinevates toitudes, näiteks jäätises.
- jääkained – esinevad vaktsiinides väga väikeses koguses ning jõuavad vaktsiinidesse nende tootmise käigus. Nendeks võivad sõltuvalt tootmisest olla munavalgud, antibiootikumid või pärmseened. Jääkide kogus vaktsiinis on nii väike, et seda mõõdetakse ühikutes osakene miljoni kohta või osakene miljardi kohta.
- lahus – on vedelik, milles lahustatakse vaktsiini, et tagada selle õige kontsentratsioon. Kõige enam kasutatakse selleks steriilset vett.
- abiaine – mõned vaktsiinid sisaldavad abiaineid, et parandada immuunsüsteemi vastust vaktsiinile. Abiainena võidakse kasutada väikest kogust alumiiniumsoola. On näidatud, et see ei põhjusta terviseprobleeme. Alumiiniumsoola kasutatakse näiteks regulaarselt ka jookides ja söökides.
Kuidas vaktsiine arendatakse?
Suur osa vaktsiinidest on olnud kasutuses kümneid aastaid ning neid on manustatud miljonitele inimestele. Nagu kõik ravimid, peavad ka vaktsiinid läbima mitmed testid ja kliinilised faasid enne, kui need tunnistatakse kasutamiseks ohutuks ning lisatakse vaktsineerimiskavasse.
Kõik arenduses olevad vaktsiinid läbivad esmalt sõeluuringud ja hindamised, et teha kindlaks, millist antigeeni kasutada immuunvastuse esile kutsumiseks. See protsess toimub enne kliinilist faasi. Esimesed katsed viiakse läbi laboratoorsetes tingimustes ning esmalt tõestatakse vaktsiinide ohutus loomade peal. Edukate katsete läbimisel testitakse vaktsiini inimeste peal kolmes kliinilises faasis:
- Faas 1. Vaktsiini manustatakse väiksele arvule vabatahtlikele, et veenduda selle ohutuses ning veenduda tekkivas immuunvastuses. Enamasti tehakse katsed noorte ja tervete täiskasvanute peal
- Faas 2. Vaktsiini manustatakse mõnesajale vabatahtlikuke, et hinnata selle ohutust ja immuunvastuse teket. Vabatahtlikud on sarnaste tunnustega (vanus ja sugu) sihtrühmale, kellele vaktsiin on mõeldud.
- Faas 3. Vaktsiini manustatakse tuhandetele vabatahtlikele ning võrreldakse sarnase inimgrupiga, kellele vaktsiini ei manustata. Nii tehakse kindlaks vaktsiini efektiivsus suurel hulgal inimestel. Enamikel juhtudel viiakse katsed läbi mitmes riigis, veendumaks, et vaktsiini mõju on erinevates populatsioonides sama.
Peale kliinilise faasi edukat läbimist tuleb analüüsida vaktsiini efektiivsust ja regulatsioone inimeste tervise huvides. Standardid vaktsiinide ohutuse ja efektiivsuse osas on väga kõrged.
Koroonaviiruse vaktsiini arendamine on toimunud rekordkiirusel. Kiire arendustöö on olnud võimalik tänu pikaajalisele vaktsiinide tootmise kogemusele ja teadmistele, mis on omandatud varasemate arendustööde käigus. Vaktsiinide tootjad ja teadlased on kasutanud juba väljakujunenud tootmissüsteeme, mida on kasutatud teiste haiguste vaktsiinide jaoks. Lisaks tegelevad teadlased ja tootjad pidevalt uudsete meetodite arendamisega.
Kuidas on olnud võimalik koroonavaktsiini rekordkiirusel arendada?
Globaalne pandeemia on ühiskonna tasandil avaldanud nii teadlastele kui ka tootjatele survet koroonaviiruse vaktsiini välja töötamiseks. Üle kogu maailma on suunatud väga palju ressursse ja aega toimivate lahenduste leidmiseks.
- Ajajoon – ulatuslikud teadmised üle kogu maailma suunatakse vaktsiini arendamisesse.
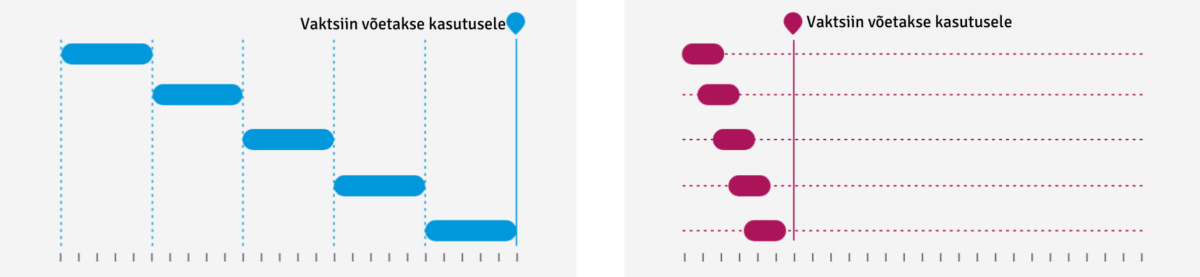
2. Ressursid – koroonaviiruse vaktsiini arendamisel kasutatakse samaaegselt suurel hulgal erinevaid ressursse.
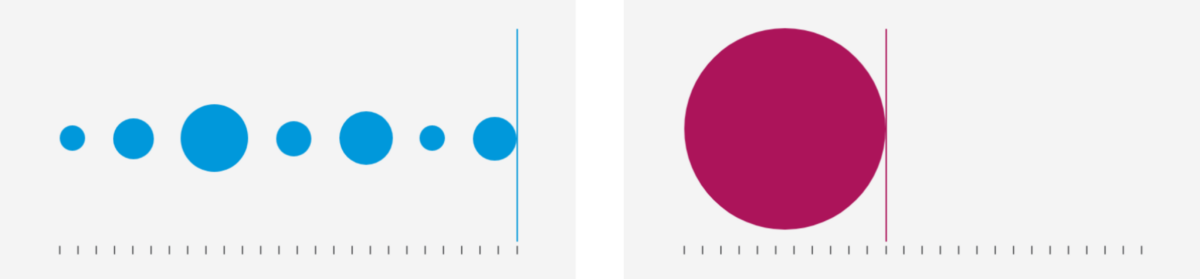
Sinisega tavapärase ja punasega koroonaviiruse arendamisega seotud ressursside kasutamine
3. Dialoog – COVID-19 vaktsiini arendamisel käib pidev dialoog arendajate ja vajalikke regulatsioone loova ekspertgrupi vahel.
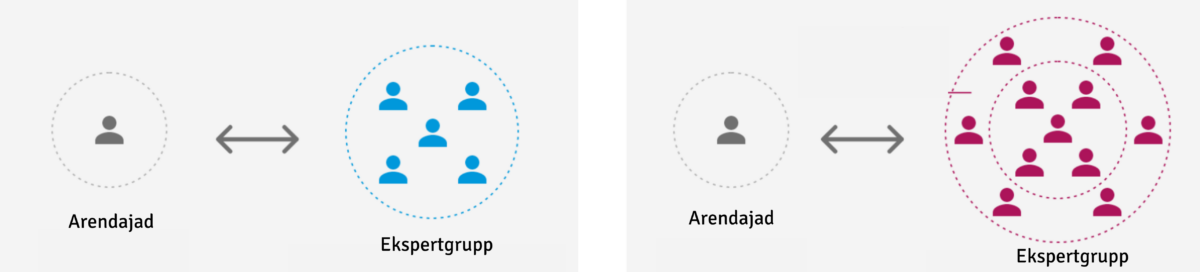
Sinisega tavapärase ja punasega koroonaviiruse arendamisel olev dialoog kahe osapoole vahel
4. Tootmine – ettevõtted laiendavad enda tootmisvõimekust juba enne vaktsiinile müügiloa andmist. Nii tagatakse kiirem tootmine ning väljastamine tellijatele.
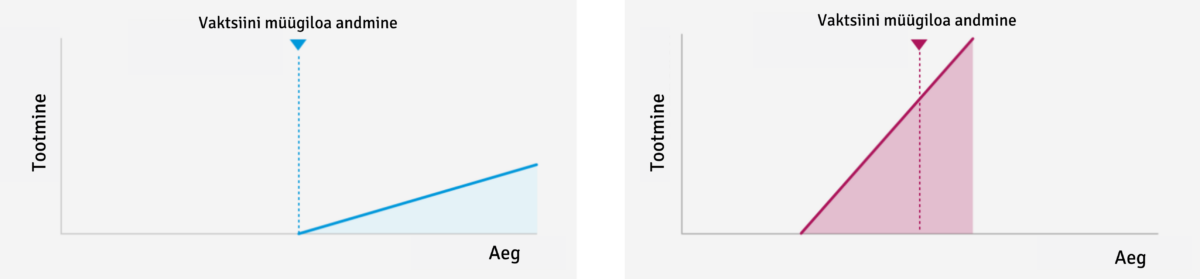
Sinisega tavapärase ja punasega koroonaviiruse vaktsiini tootmise ajajoon